
Tóm tắt
Nội dung bài
Hệ thống báo cáo sai sót trong sử dụng thuốc của Viện thực hành an toàn thuốc Hoa Kỳ (ISMP MERP) đã ghi nhận hơn 100 báo cáo sai sót liên quan đến thuốc phong bế thần kinh – cơ. Tuy nhiên, tỷ lệ tổn thương thực tế do sai sót liên quan đến sử dụng thuốc phong bế thần kinh – cơ cao hơn nhiều so với mức được ghi nhận trong hệ thống báo cáo sai sót trong sử dụng thuốc. Mặc dù, một số sai sót ghi nhận xảy ra trong quá trình gây mê tại phòng mổ, tuy nhiên đa số sai sót đã xảy ra ngoài môi trường này như tại khoa Cấp cứu, khoa Chẩn đoán hình ảnh, Điện quang can thiệp, khoa Hồi sức tích cực và các đơn vị y tế, phẫu thuật, tâm thần khác. Sai sót thường gặp nhất liên quan đến nhóm thuốc này là sử dụng sai thuốc. Một phân tích năm 2009 trên 154 biến cố được ghi nhận trong giai đoạn 5 năm cho thấy thuốc phong bế thần kinh - cơ đã không có chỉ định sử dụng trong khoảng 50% các trường hợp sử dụng sai thuốc. Nhân viên y tế cho rằng họ đã sử dụng thuốc khác, do đó bệnh nhân không được hỗ trợ thông khí nhân tạo. Hơn 80% lỗi do sử dụng sai thuốc xảy đến với người bệnh và khoảng ¼ trong đó gây tổn hại cho người bệnh. Tỷ lệ này cao hơn đáng kể khi so sánh với tỷ lệ tổn hại do tất cả các sai sót khác (<1%) trong cùng thời gian theo dõi [7]. Năm 2017, Tổ chức an toàn người bệnh ISMP và ECRI đã phân tích 261 biến cố bất lợi liên quan đến thuốc phong bế thần kinh – cơ cho thấy 174 biến cố được chứng minh là do sai sót khi sử dụng thuốc và các sai sót này được ghi nhận ở tất cả các giai đoạn của quá trình sử dụng thuốc. Trong đó, sai sót xảy ra nhiều nhất trong thực hiện thuốc/theo dõi bệnh nhân (48 trường hợp), bảo quản không đảm bảo (45 trường hợp) và sai thuốc/sai liều (45 trường hợp) [2].
NHỮNG SAI SÓT CÓ THỂ GÂY BIẾN CỐ BẤT LỢI
Những sai sót khi sử dụng thuốc phong bế thần kinh – cơ có thể do một hoặc nhiều nguyên nhân, sau đây là những nguyên nhân gây sai sót và một số ví dụ đã ghi nhận:
Sự giống nhau về nhãn thuốc và bao bì
Một điều dưỡng cấp cứu đã tiêm nhầm pancuronium thay vì vắc xin cúm cho một số bệnh nhân dẫn đến hậu quả bệnh nhân bị khó thở và suy hô hấp. Trường hợp này may mắn không gây tổn thương vĩnh viễn cho người bệnh. Tuy nhiên, nguyên nhân dẫn tới sự nhầm lẫn này là do các lọ thuốc có cùng kích thước và nhãn khá giống nhau lại được bảo quản sát nhau trong tủ lạnh [7].
Một số nhân viên y tế đã báo cáo mối quan ngại về sự giống nhau của lọ thuốc Novaplus (flumazenil) 0,5 mg/ 5 mL và vecuronium 10 mg sau khi gỡ bỏ nắp màu (Hình 1, bên trái). Ngoài ra, cả 2 lọ đều có thể được tồn trữ trong tủ trực ở khu vực thực hiện thủ thuật, dẫn tới làm tăng nguy cơ nhầm lẫn. Một ví dụ khác, màu sắc và hình dáng nhãn tương tự dẫn đến sự giống nhau của lọ vecuronium 20 mg và vancomycin 1 g (Hình 1, bên phải), đặc biệt là khi đã tháo nắp. Cả hai đều chứa bột đông khô màu trắng cần phải hoàn nguyên trước khi sử dụng [7].
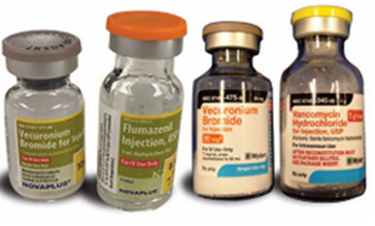
Hình 1. Sau khi tháo nắp, những lọ thuốc này trông rất giống nhau và sự nhầm lẫn có thể dẫn đến hậu quả rất nghiêm trọng (Nguồn ảnh: ISMP)
Tính năng gợi nhớ trên máy tính không đảm bảo an toàn
Trong quá trình nhập đơn thuốc có dịch truyền cisplatin, tính năng gợi nhớ trên máy tính sau khi nhập ký tự “cis”, trường tên thuốc đã tự hoàn thành bằng cisatracurium. Điều này dẫn tới tạo ra nhãn thuốc cho thuốc phong bế thần kinh - cơ và sau đó thuốc nhầm lẫn được cấp phát, và sử dụng cho người bệnh [7].
Quản lý thuốc sau khi rút ống nội khí quản
Tại khoa Hồi sức tích cực, một bệnh nhân thở máy đang được truyềnvecuronium và kali clorid. Sau khi bệnh nhân được rút ống nội khí quản, túi dịch truyền chứa vecuronium vẫn còn trong phòng. Nhân viên y tế đã nhầm túi dịch truyền đó là dịch truyền kali clorid và truyền cho bệnh nhân. Ngay sau khi bắt đầu dùng thuốc, bệnh nhân ngừng thở, phải đặt nội khí quản và hỗ trợ hô hấp trong 6 giờ nữa [7].
Ống tiêm không được dán nhãn hoặc dán nhãn sai
Tại khoa Cấp cứu, các ống tiêm nước muối đóng gói sẵn để tráng rửa không có sẵn, vì vậy hàng ngày điều dưỡng đã chuẩn bị các ống tiêm nước muối từ các lọ đa liều. Ở một trường hợp, vecuronium được chuẩn bị để sử dụng cho một bệnh nhân bị chấn thương ở khoa Cấp cứu, tuy nhiên thực tế lại không sử dụng. Ống tiêm này không được dán nhãn và vô tình được đặt cùng với các ống tiêm nước muối. Sau đó, ống tiêm chứa vecuronium vì nhầm lẫn đã được sử dụng để truyền tĩnh mạch cho một bệnh nhi 3 tuổi dẫn đến yếu cơ và ngừng thở. Bệnh nhi nhanh chóng được đặt nội khí quản và thở máy nên đã tránh được tổn thương không hồi phục [7].
Một bác sĩ gây mê đã bị gián đoạn trong quá trình chuẩn bị ống tiêmmidazolam và rocuronium. Khi quay lại, bác sĩ đã sử dụng một ống tiêm cho bệnh nhân vì tin rằng ống tiêm đó có chứa midazolam. Bác sĩ lại bị gọi đi và khi quay lại, bệnh nhân đã không có phản xạ đáp ứng. Bệnh nhân được đặt nội khí quản và dùng thuốc giải độc, cuộc phẫu thuật đã phải hoãn lại. Sau đó, nguyên nhân được xác định là bác sĩ gây mê đã tiêm nhầm ống tiêm có chứa rocuronium [7].
Bảo quản không an toàn
Tại Việt Nam, năm 2013 đã ghi nhận trường hợp 3 trẻ sơ sinh bị tiêm nhầm rocuronium thay vì vắc xin viên gan B. Hậu quả, cả 3 trẻ đều tử vong. Nguyên nhân được xác định do 1 bác sĩ gây mê đã đặt lọ rocuronium vào ngăn tủ lạnh bảo quản vắc xin viêm gan B. Lọ vắc xin viêm gan B và lọ rocuronium lại có kích cỡ gần bằng nhau và màu sắc gần giống nhau [9].
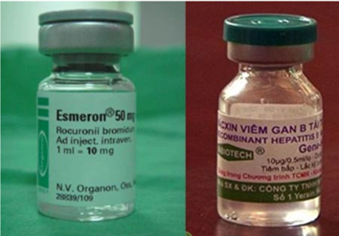
Hình 2. Các lọ thuốc gần giống nhau được bảo quản chung (Nguồn ảnh: Internet)
Trong y văn đã mô tả, một số trẻ sơ sinh đã bị tiêm nhầm atracurium thay vì vắc xin viêm gan B, dẫn tới tình trạng trẻ bị suy hô hấp. Hậu quả, một trẻ bị tổn thương không hồi phục và một trẻ sơ sinh khác bị tử vong. Nguyên nhân được xác định do một bác sĩ gây mê của một phòng mổ gần đó đã đặt lọ atracurium vào tủ lạnh bảo quản gần những lọ vắc xin viêm gan B và các lọ này nhìn trông giống nhau. Trên thực tế, tình trạng bảo quản chung các loại thuốc với vắc xin tương tự vẫn tiếp tục diễn ra [7].
Kê đơn nhầm bệnh nhân trên hồ sơ bệnh án điện tử
Một bác sĩ nội trú đã kê đơn điện tử vecuronium nhầm cho một bệnh nhân khác có tên tương tự trong cùng một đơn vị y tế. Trong khi, bệnh nhân đúng đã được thở máy và đang ở khoa Hồi sức tích cực. Dược sĩ và kỹ thuật viên đã không đặt câu hỏi về việc truyền dịch thuốc này cho bệnh nhân ở đơn vị y tế. Sau đó, việc kiểm tra chéo độc lập đã được thực hiện bởi 2 điều dưỡng trước khi dùng thuốc cho bệnh nhân, tuy nhiên cả 2 điều dưỡng đều không nhận thức được rằng bệnh nhân cần phải thở máy khi dùng loại thuốc này [7].
Thiếu kiến thức về dùng thuốc và yêu cầu thở máy
Một bác sĩ cấp cứu đã chỉ định dùng vecuronium và midazolam trước khi đặt nội khí quản cho một bệnh nhân bị chấn thương. Tuy nhiên, bác sĩ đã nhập nhầm đơn các thuốc này vào hồ sơ bệnh án điện tử của một bệnh nhân khác. Một điều dưỡng đã thực hiện y lệnh mà không nhận thức rằngvecuronium sẽ làm tê liệt các cơ hô hấp. Sau khi điều dưỡng rời khỏi phòng, bệnh nhân đã rơi vào tình trạng bất tỉnh. Đội cấp cứu sau đó đã đến can thiệp tuy nhiên bệnh nhân không hồi phục [7].
Hoán đổi ống tiêm
Trước khi gây mê, suxamethonium đã vô tình được sử dụng thay vì fentanyl. Bác sĩ gây mê đã rút cả hai loại thuốc vào các syringe 2 mL và dán một nhãn có màu đỏ - đen cho ống tiêm chứa suxamethonium (màu nhãn trong gây mê dành riêng cho thuốc phong bế thần kinh – cơ) và một nhãn của nhà sản xuất cung cấp cho syringe chứa fentanyl (nhãn này cũng có màu đen và đỏ). Sau đó, bác sĩ gây mê đã lấy nhầm syringe có chứasuxamethonium để sử dụng cho bệnh nhân vì tin rằng nó có chứa fentanyl dựa trên vị trí của syringe trên bàn [7].
Một bệnh nhân khác đã bất tỉnh sau khi tiêm nhầm tĩnh mạch cisatracurium thay cho midazolam do hoán đổisyringe. Bệnh nhân này trước đó đã phải đặt nội khí quản và tiến hành phẫu thuật. Ngoài ra, hai trường hợp hoán đổi syringe khác liên quan đến cisatracurium bên ngoài phòng mổ cũng đã được báo cáo [7].
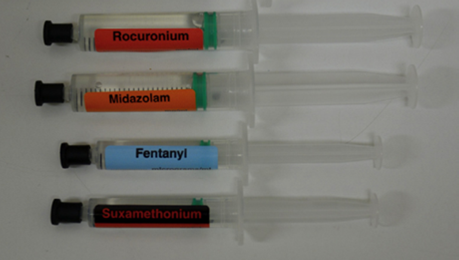
Hình 3. Các ống tiêm cùng thể tích nếu không dán nhãn phân biệt rõ ràng có thể bị hoán đổi khi sử dụng [3]
Không có sẵn thuốc đối kháng
Một số bác sĩ báo cáo rằng các thuốc hòa giải tác dụng của thuốc ức chế thần kinh – cơ (như neostigmin, sugammadex) không có sẵn ở phòng mổ hay các đơn vị y tế để sử dụng khi cần thiết. Một nhân viên y tế đã báo cáo các thuốc hòa giải giãn cơ được để trong tủ có khóa và không thể tiếp cận được [7].
Thuốc còn sót lại trong đường truyền
Tại một đơn vị chăm sóc sau gây mê, một điều dưỡng đã tiêm 1 liều hydromorphon qua đường truyền tĩnh mạch ở cánh tay trái của bệnh nhân. Dây truyền tĩnh mạch ở cánh tay phải của bệnh nhân đã khóa nên điều dưỡng đã mở và tráng đường truyền. Khoảng hai phút sau, bệnh nhân đã ngừng cựa quậy và ngừng thở, bão hòa oxy giảm xuống còn 40%. Bác sĩ gây mê đã được gọi đến và vấn đề được cho là do rocuronium còn sót lại trong đường truyền tĩnh mạch đã được truyền vào bệnh nhân. Neostigmin sau đó đã được sử dụng để đảo ngược tác dụng của thuốc ức chế thần kinh - cơ [7].
KHUYẾN NGHỊ THỰC HÀNHAN TOÀN VỚI THUỐC PHONG BẾ THẦN KINH - CƠ
Các biến cố bất lợi nghiêm trọng tiếp tục được ghi nhận với các thuốc phong bế thần kinh – cơ khi không có biện pháp đảm bảo an toàn phù hợp. Nguyên nhân gây biến cố bất lợi rất đa dạng nhưng yếu tố gây ra tổn hại và tử vong nhiều nhất liên quan đến vô tình sử dụng thuốc phong bế thần kinh – cơ khi đang có ý định sử dụng một loại thuốc khác. Vì vậy, nguyên tắc quan trọng nhất để đảm bảo an toàn là tuân thủ đúng việc kê đơn, bảo quản, lựa chọn, chuẩn bị và thực hiện thuốc cho bệnh nhân [4]. Để giảm thiểu nguy cơ gây tổn hại do thuốc phong bế thần kinh – cơ, cần xem xét các khuyến nghị bao gồm các khuyến nghị chính là những can thiệp ưu tiên nhất mà bệnh viện và các phòng mổ nên thực hiện, kèm theo các khuyến nghị bổ sung giúp giảm thiểu các sai sót thường gặp nói chung mà không giới hạn riêng cho thuốc phong bế thần kinh – cơ.
Khuyến nghị chính
Giới hạn tiếp cận
Không lưu trữ thuốc phong bế thần kinh - cơ ở những khoa/phòng không cần thiết sử dụng. Chỉ cho phép dự trữ ở phòng mổ, đơn vị Cấp cứu và đơn vị Điều trị tích cực, nơi bệnh nhân được hỗ trợ hô hấp và theo dõi sát sao. Cân nhắc giới hạn số lượng thuốc phong bế thần kinh – cơ trong danh mục thuốc tủ trực và loại bỏ lưu trữ khỏi tủ trực khi điều kiện cho phép. Thường xuyên kiểm tra lại khu vực bảo quản thuốc (cả bên trong và bên ngoài), bao gồm cả các thuốc cần bảo quản lạnh và xem xét có khả năng xảy ra nhầm lẫn hay không. Việc hạn chế tiếp cận sử dụng các thuốc này là một biện pháp mạnh giúp ngăn ngừa sai sót do vô tình sử dụng [4].
Chuẩn hóa việc kê đơn
Với các đơn vị ngoài phòng mổ hoặc phẫu thuật, việc chỉ định dùng thuốc phong bế thần kinh – cơ chỉ nên là một phần của quy trình đặt nội khí quản hoặc chỉ định để duy trì mức độ tê liệt cụ thể khi bệnh nhân thở máy. Không chấp nhận kê đơn thuốc phong bế thần kinh – cơ cho chỉ định “sử dụng khi cần thiết cho trường hợp kích động”. Thiết lập quy trình quy định tự động ngừng các thuốc này trong hồ sơ bệnh án điện tử sau khi rút ống nội khí quản. Hoàn toàn không cho phép các lệnh kê đơn “tiếp tục dùng thuốc tương tự” khi chuyển viện/chuyển khoa. Ngoài ra, cần thận trọng với các y lệnh viết tay và không thực hiện y lệnh miệng [7].
Xây dựng cảnh báo trên phần mềm máy tính
Xây dựng cảnh báo trên hệ thống phần mềm máy tính để xác định khoa/phòng điều trị của bệnh nhân khi kê đơn thuốc phong bế thần kinh - cơ hoặc khi duyệt đơn/rà soát tại khoa Dược. Nếu bệnh nhân không nằm tại đơn vị Điều trị tích cực, Cấp cứu, phòng mổ hoặc can thiệp xấm lấn, bác sĩ cần xác nhận đang nhập chỉ định cho đúng người bệnh và dược sĩ cần đặt câu hỏi về chỉ định và xác minh “bệnh nhân có đang được hỗ trợ thở máy không?” trước khi cấp phát thuốc. Nếu có thể, thiết lập hệ thống kiểm tra chéo trên máy tính vị trí của bệnh nhân khi kê đơn thuốc phong bế thần kinh - cơ [7].
Bảo quản tách biệt
Các thuốc phong bế thần kinh - cơ cần được để riêng và phân biệt tất cả với các loại thuốc khác, bất kể chúng được lưu trữ ở đâu. Ở tủ trực của các khoa/phòng cần thiết sử dụng thuốc này, cần đặt thuốc phong bế thần kinh - cơ trong hộp có nắp đậy (ví dụ hộp đựng màu đỏ cam dễ nhìn) hoặc trong bộ đặt nội khí quản theo trình tự nhanh (RSI). Nếu để thuốc phong bế thần kinh - cơ trên xe tiêm, cần để riêng trong các túi kín riêng biệt và tách biệt với các loại thuốc khác. Tại khu vực bảo quản, thuốc phong bế thần kinh - cơ cũng cần được tách biệt với các loại thuốc khác bằng cách đặt trong các hộp đựng có nắp đậy riêng biệt trong tủ lạnh hoặc khu vực bảo quản biệt lập và an toàn khác. Trên các xe đẩy và khay thuốc gây mê, tránh để gần các lọ, ống tiêm hoặc túi đựng giống nhau, đồng thời sắp xếp sao cho dễ nhìn thấy nhãn thuốc [4].
Đánh giá nhãn và bao bì
Yêu cầu nhân viên giám sát an toàn thuốc và nhân viên gây mê đánh giá bao bì và nhãn của tất cả các thuốc phong bế thần kinh - cơ mới trước khi nhập thuốc, đồng thời hướng dẫn làm nổi bật bằng cách dán nhãn phụ (nếu cần thiết) trước khi cấp phát. Các nhãn sử dụng cho thuốc phong bế thần kinh - cơ cần đảm bảo phân biệt rõ ràng với các chế phẩm thuốc khác thông qua cảnh báo trên nhãn, nắp lọ và vòng kim loại xung quanh nút cao su. (Tất cả các nhà sản xuất đều phải dán nhãn cảnh báo cho các thuốc này. Hiện chưa có biểu tượng cảnh báo chung cho thuốc phong bế thần kinh - cơ) [7].
Dán nhãn cảnh báo
Dán nhãn phụ có ghi dòng chữ “CẢNH BÁO: Thuốc gây liệt cơ - ngừng hô hấp” hoặc cảnh báo tương tự trên tất cả các hộp bảo quản và bao bì chứa thuốc cuối cùng (như lọ, ống tiêm, túi truyền tĩnh mạch) của các thuốc phong bế thần kinh - cơ để thông báo rõ ràng về tình trạng tê liệt cơ hô hấp có thể xảy ra và bệnh nhân cần được yêu cầu hỗ trợ thông khí xâm nhập. Nhãn cảnh báo không được che lấp các thông tin quan trọng trên nhãn chính. Với dịch truyền, hệ thống trong bệnh viện cũng cần đặt nhãn cảnh báo trên đầu cắm để điều dưỡng dễ dàng nhìn thấy khi lắp dây truyền. Việc sử dụng các màng bọc bên ngoài lọ thuốc (thường để giảm tiếp xúc của thuốc với ánh sáng) cũng là một vấn đề vì nó làm cho các lọ thuốc trông giống nhau [4].
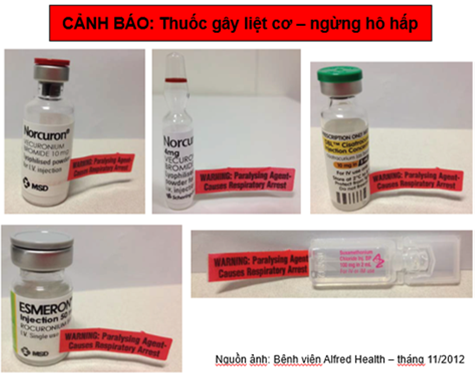
Hình 4. Ví dụ hình ảnh dán nhãn cảnh báo cho các thuốc phong bế thần kinh – cơ [6]
Cấp phát từ khoa Dược
Với các liều thuốc phong bế thần kinh - cơ không khẩn cấp ở phòng mổ hoặc đơn vị Cấp cứu và liều truyền liên tục ở khoa Hồi sức tích cực, nên cấp phát từ khoa Dược ở dạng sẵn sàng nhất cho sử dụng. Tổ chức an toàn cho bệnh nhân gây mê (APSF) khuyến cáo nên sử dụng các syringe đã được dán nhãn, đóng sẵn thuốc/dịch truyền thuốc phong bế thần kinh - cơ (cũng như các thuốc gây mê khác) được cấp phát từ khoa Dược thay vì sử dụng syringe hoặc dịch truyền tự chuẩn bị. Các syringe được chuẩn bị sẵn, dán nhãn phù hợp có khả năng giúp cải thiện độ an toàn của hệ thống, giảm tình trạng hoán đổi syringe và nâng cao hiệu quả công việc. Lưu ý, không bao giờ được cấp phát thuốc phong bế thần kinh - cơ khi bệnh nhân không được thông khí hỗ trợ qua máy thở [7].
Kiểm tra lại thuốc phong bế thần kinh - cơ
Nhân viên y tế cần được nhắc nhở việc đọc nhãn thuốc trước khi sử dụng vì đây là biện pháp dự phòng đầu tiên để tránh gặp sai sót. Bên cạnh đó, thực hiện dán và quét mã vạch để kiểm tra thuốc phong bế thần kinh - cơ và bệnh nhân trước khi sử dụng (nếu được). Ở phòng mổ và khu vực phẫu thuật, nếu không thực hiện được việc quét mã vạch thì nên xem xét các hệ thống kiểm tra thay thế bao gồm loa và màn hình cảm ứng cung cấp khả năng kiểm tra hình ảnh, âm thanh tự động và những cảnh báo quan trọng trước khi sử dụng [7].
Sử dụng bơm truyền thông minh
Thực hiện truyền thuốc phong bế thần kinh - cơ bằng bơm truyền thông minh sử dụng phần mềm giảm sai số liều. Bơm truyền thông minh nên được lập trình để chỉ cho phép lựa chọn dịch truyền phong bế thần kinh - cơ ở khu vực chăm sóc bệnh nhân có khả năng được hỗ trợ thở máy. Khi thuốc phong bế thần kinh - cơ được lựa chọn ở các đơn vị có thể thở máy, cần lưu ý cảnh báo lâm sàng rằng thuốc làm liệt cơ hô hấp và điều dưỡng phải xác nhận lại là bệnh nhân đang thở máy. Tốc độ truyền của thuốc phong bế thần kinh - cơ phải được thể hiện và cài đặt vào bơm truyền, sử dụng đơn vị liều chuẩn tương tự liều kê đơn (ví dụ mcg/kg/phút hoặc mcg/kg/giờ) [7].
Sử dụng thuật ngữ rõ ràng
Luôn luôn gọi các thuốc này là “Thuốc phong bế thần kinh - cơ” hoặc “Thuốc gây liệt cơ”. Không bao giờ gọi nhóm thuốc này là “Thuốc giãn cơ” [7].
Khuyến nghị bổ sung
Giảm khả năng gợi nhớ không an toàn
Xem xét hệ thống nhập đơn thuốc để xác định các vấn đề do tự động điền gợi nhớ và tạo đơn liên quan đến thuốc phong bế thần kinh - cơ, đồng thời triển khai các quy tắc máy tính an toàn hơn cho việc gợi nhớ khi kê đơn.
Cung cấp cảnh báo trên nhãn thuốc
Đảm bảo nhãn phụ và nhãn của các dịch truyền/chế phẩm có chứa thuốc phong bế thần kinh - cơ được rõ ràng, chính xác và có tất cả các cảnh báo cần thiết.
Yêu cầu ghi nhãn phù hợp
Yêu cầu việc dán nhãn chính xác cho tất cả các dịch truyền và syringe có chứa thuốc phong bế thần kinh - cơ ở cả khu vực trong và ngoài phòng mổ (Nếu điều kiện cho phép, nên cung cấp syringe định liều và túi truyền thuốc đã được chuẩn bị sẵn và dán nhãn).
Cung cấp thuốc đối kháng, hòa giải giãn cơ
Đảm bảo tất cả các thuốc đảo ngược tác dụng của thuốc phong bế thần kinh - cơ phù hợp đều sẵn có để nhân viên y tế đủ trình độ có thể sử dụng trong trường hợp khẩn cấp. Trong các quy trình, cần xác định ai được phép sử dụng thuốc đối kháng trong trường hợp khẩn cấp và cung cấp sẵn hướng dẫn sử dụng các thuốc này.
Tráng đường truyền
Trước khi rút ống nội khí quản, cần xả sạch thuốc phong bế thần kinh - cơ hoặc thay đường truyền mới.
Cấp phát và loại bỏ đúng thời hạn
Khoa Dược nên thực hiện cấp phát các thuốc phong bế thần kinh - cơ đúng thời gian quy định để tránh việc tiếp cận với thuốc không cần thiết trước khi sử dụng. Tại các đơn vị lâm sàng, khi không còn nhu cầu sử dụng, sắp xếp các lọ, túi và ống tiêm chứa thuốc phong bế thần kinh - cơ chưa sử dụng vào thùng riêng để trả lại cho khoa Dược. Thuốc đang dùng dở cho bệnh nhân mà không sử dụng hết phải được tiêu hủy/loại bỏ sau khi bệnh nhân được rút ống nội khí quản hoặc ngừng sử dụng thuốc.
Tăng cường nhận thức
Tập huấn cho nhân viên y tế về nguy cơ xảy ra sai sót nghiêm trọng với các thuốc nguy cơ cao. Cung cấp cho nhân viên y tế danh sách các thuốc phong bế thần kinh - cơ (cả tên thương mại và tên hoạt chất) đang sử dụng tại bệnh viện, thông tin về liều dùng và các hướng dẫn chuyên biệt liên quan đến việc chuẩn bị, cấp phát, thực hiện thuốc trên người bệnh và theo dõi sau khi sử dụng thuốc.
Khuyến nghị khác
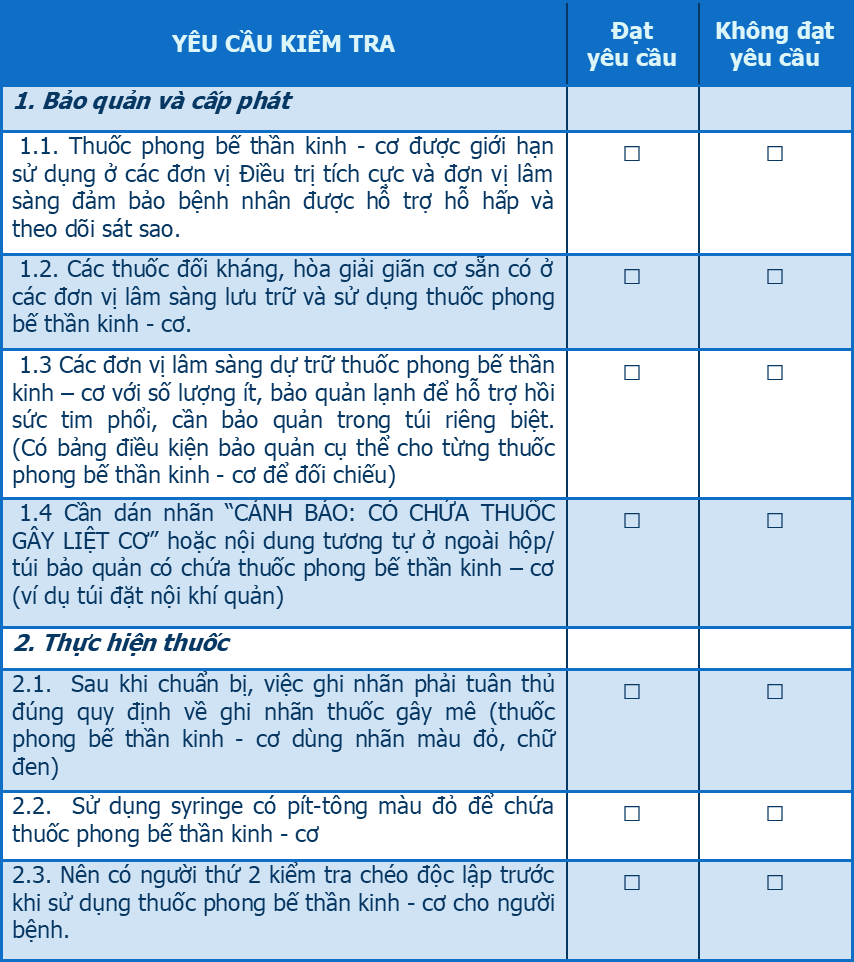
Xây dựng chương trình đào tạo và quy trình đánh giá năng lực cho nhân viên y tế tham gia vào việc chuẩn bị, cấp phát và thực hiện sử dụng thuốc phong bế thần kinh - cơ. Những thuốc này cần được đảm bảo sử dụng bởi nhân viên y tế có kinh nghiệm trong việc duy trì đường thở và hỗ trợ hô hấp, và chỉ tại các đơn vị/khoa lâm sàng có đủ điều kiện đặt nội khí quản và hỗ trợ thở máy. Thực hiện kiểm tra định kỳ, giám sát việc bảo quản, cấp phát và thực hiện thuốc tại các đơn vị có sử dụng thuốc phong bế thần kinh – cơ (Tham khảo bảng kiểm quản lý sử dụng thuốc phong bế thần kinh – cơ của New South Wales) [1], [7].

KẾT LUẬN
Sai sót liên quan đến sử dụng thuốc phong bế thần kinh - cơ thực tế đã gây ra tổn hại cho bệnh nhân, thậm chí gây tổn thương vĩnh viễn và tử vong. Nguyên nhân chính được xác định là do sai sót trong bảo quản và thực hiện thuốc trên người bệnh. Do đó, thuốc phong bế thần kinh - cơ là nhóm thuốc có nguy cơ cao cần được quản lý chặt chẽ. Nhiều biện pháp can thiệp để giảm thiểu nguy cơ đã được đề xuất, trong đó các biện pháp can thiệp sử dụng công nghệ cao về bào chế, cấp phát, bảo quản đem lại hiệu quả cao nhất tuy nhiên cũng đòi hỏi nguồn lực và kế hoạch thực hiện phức tạp. Trong điều kiện nguồn lực hạn chế, có thể triển khai các biện pháp can thiệp đơn giản hơn như đánh giá nhãn và bao bì, ghi nhãn cảnh báo, bảo quản đúng cách và thường xuyên tập huấn, nhắc nhở nhân viên y tế kiểm tra kỹ/kiểm tra chéo trước khi sử dụng thuốc để giảm thiểu nguy cơ xảy ra biến cố bất lợi trên người bệnh.
Tài liệu tham khảo
1. CEC-NSW (2024), High-Risk Medicine Standard: Neuromuscular blocking agents – Implementation Checklist Version 1.0, February 2024 – SHPN (CEC) 240108. https://www.cec.health.nsw.gov.au/keep-patients-safe/medication-safety/high-risk-medicines/neuromuscular-blocking-agents.
2. ECRI and the ISMP PSO (2017). The line between paralysis and patient death: neuromuscular blocking agents. https://www.ecri.org/components/PSOCore/Pages/e-lert031417.aspx.
3. E. Mackay J. Jennings and S. Webber (2019), “Medicines safety in anaesthetic practice”, BJA Education, Vol. 19, No. 5, pp. 151-157.
4. ISMP, “2024-2025 Targeted medication safety best practices for hospitals.” Available at: https://www.cfpr.org/files/ISMP_TargetedMedicationSafetyBestPractices_Hospitals_021524_MS5818.pdf. Accessed August 18, 2024.
5. ISMP Canada (2024), High-Alert Medication List, Available at: https://ismpcanada.ca/resource/highalertlist/. Accessed August 18, 2024.
6. Linda V. Graudins, Glenn Downey, et al. (2016), “Recommendations and Low-Technology Safety Solutions Following Neuromuscular Blocking Agent Incidents”, The Joint Commission Journal on Quality and Patient Safety, Vol. 42, No. 2, pp. 86-91, AP1-4.
7. Matthew Grissinger, RPh, FASCP (2019), Paralyzed by Mistakes – Reassess the Safety
of Neuromuscular Blockers in Your Facility, P&T, Vol. 44. No. 3, pp. 91-93, 107.
8. Cục Quản lý Dược, https://dichvucong.dav.gov.vn/congbothuoc/index. Truy cập ngày 15/06/2024.
9. Báo Dân trí, https://dantri.com.vn. Truy cập ngày 15/06/2024.

