
Tóm tắt
Nội dung bài
Theo một khảo sát từ năm 2006 đến 2008, trên 90% phụ nữ đã dùng ít nhất một loại thuốc kê đơn hoặc thuốc không kê đơn (OTC) trong thời kỳ mang thai. 70% người được khảo sát sử dụng ít nhất một thuốc kê đơn trong thời kỳ này. Từ năm 1976 đến năm 2008, số lượng phụ nữ sử dụng thuốc kê đơn trong thai kỳ đã tăng trên 2 lần. Nếu chỉ tính trong 3 tháng đầu thai kỳ, số lượng này tăng nhiều hơn 3 lần. Điều đó cho thấy việc sử dụng thuốc trong thời kỳ mang thai diễn ra phổ biến và có xu hướng tăng dần theo thời gian. Hơn nữa, tỷ lệ phụ nữ mang thai phơi nhiễm với thuốc có thể gây dị tật thai là 6%; trong đó, 3% trẻ sinh ra có dị tật bẩm sinh về thể chất hoặc tâm thần.
Tháng 12/2014, Cơ quan Quản lý Dược phẩm và Thực phẩm Hoa Kỳ (FDA Hoa Kỳ) đã ban hành quy định ghi nhãn thuốc dành cho phụ nữ có thai và cho con bú (PLLR) để giải quyết những hạn chế trong ghi nhãn thuốc kê đơn. Trước khi ban hành PLLR, thuốc được chia làm các loại A, B, C, D và X; với A được coi là an toàn và X là có khả năng gây dị tật thai. Cách phân loại này được cán bộ y tế tin tưởng, nhưng thường bị hiểu sai và lạm dụng do không thể hiện chính xác sự khác biệt về mức độ nguy cơ và không cung cấp thông tin có ý nghĩa lâm sàng. Kết quả từ một đánh giá cho thấy chỉ có 4 trong 172 thuốc (2,3%) được FDA Hoa Kỳ phê duyệt từ năm 2000 đến 2010 có đầy đủ dữ liệu để xác định nguy cơ gây quái thai trong khi hơn 70% thuốc (126/172 thuốc) không có dữ liệu trên người để xác định nguy cơ này. Quy định cuối cùng được đưa ra có hiệu lực từ ngày 30/6/2015 đã yêu cầu gỡ bỏ các thông tin về phân loại mức độ an toàn trong thai kỳ trên nhãn thuốc. Quy định này không áp dụng với thuốc không kê đơn. PLLR cũng tích hợp thêm những thay đổi trong ghi nhãn nhằm đưa ra khuôn mẫu thống nhất để cung cấp các thông tin về nguy cơ và lợi ích của việc sử dụng thuốc trong thời kỳ mang thai và cho con bú, cũng như việc sử dụng thuốc ở phụ nữ và nam giới trong độ tuổi sinh sản.
SỬ DỤNG THUỐC TRONG THAI KỲ: TÌM KIẾM THÔNG TIN Ở ĐÂU?
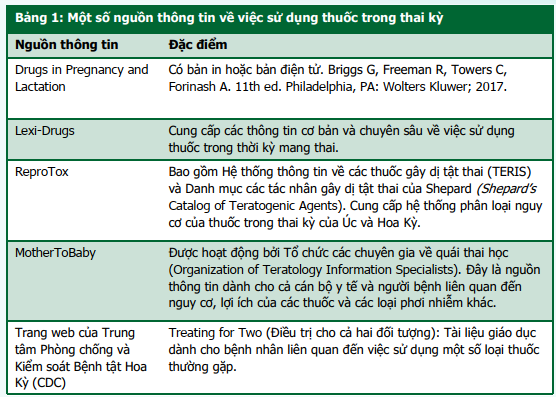
Hiểu biết của dược sĩ về lợi ích và nguy cơ của việc sử dụng thuốc trong thai kỳ và cách sử dụng các nguồn thông tin thuốc để tư vấn cho phụ nữ mang thai đóng vai trò rất quan trọng. Mặc dù chỉ có khoảng 30 loại thuốc được xác định có khả năng gây dị tật thai, nhưng từ sau thảm họa thalidomid, cán bộ y tế có xu hướng coi tất cả các thuốc đều có nguy cơ gây quái thai. Bệnh nhân mang thai thường từ chối sử dụng thuốc, ngay cả khi điều này có thể dẫn đến các biến chứng nặng, thậm chí đe dọa tính mạng. Dược sĩ cần tư vấn cho bệnh nhân bằng các thông tin dựa trên bằng chứng và biết cách tìm kiếm thông tin phù hợp phục vụ cho việc này. Bảng 1 liệt kê một số nguồn thông tin thuốc dựa trên bằng chứng có thể được sử dụng để phục vụ việc tư vấn cho bệnh nhân.
THAY ĐỔI DƯỢC ĐỘNG HỌC VÀ DƯỢC LỰC HỌC CỦA THUỐC TRONG THAI KỲ
Tính an toàn của việc sử dụng thuốc thường được tập trung chú ý trong 3 tháng đầu thai kỳ do thuốc thường có tác dụng theo nguyên lý “tất cả hoặc không” (thai chết lưu) trong 8 tuần đầu và hầu hết các dị tật bẩm sinh xảy ra sớm trong giai đoạn phát triển. Sự thay đổi chức năng sinh lý của các hệ cơ quan trong cơ thể người mẹ bắt đầu diễn ra trong 3 tháng đầu thai kỳ và đạt đỉnh trong 3 tháng giữa thai kỳ. Những thay đổi chức năng tim mạch, hô hấp, tiêu hóa, thận và gan trong thời kỳ mang thai có thể dẫn đến thay đổi dược động học và chuyển hóa của thuốc. Ngoài ra, những thay đổi trên hệ thống protein vận chuyển và enzym cũng làm biến đổi thêm sự chuyển hóa thuốc trong thời kỳ mang thai. Một tổng quan hệ thống gần đây phát hiện có khoảng cách lớn từ kiến thức về sự thay đổi dược động học trong thai kỳ đến việc hiểu được ảnh hưởng lâm sàng của những thay đổi này ở người mẹ và con. Nguy cơ gây quái thai của thuốc nên được cân nhắc theo độ tuổi thai nhi. Nguy cơ tác động trên thai nhi của thuốc đạt mức cao nhất ở giai đoạn phát triển tương ứng của thai (ví dụ nên tránh sử dụng thuốc tác động lên sự phát triển của sụn trong giai đoạn khung xương đang phát triển).
Hấp thu: Tăng pH dạ dày trong thời kỳ mang thai có thể ảnh hưởng đến sự hấp thu thuốc có bản chất acid yếu và base yếu. Ngoài ra, buồn nôn, nôn và chậm tháo rỗng dạ dày cũng có thể làm thay đổi sự hấp thu của thuốc.
Phân bố: Do tăng lượng mỡ trong cơ thể người mẹ khi mang thai, thể tích phân bố các thuốc thân lipid có thể tăng lên. Thể tích phân bố của các thuốc liên kết nhiều với protein huyết tương tăng lên do nồng độ albumin giảm. Nồng độ thuốc không liên kết vẫn tương đối ổn định do các thuốc này nhanh chóng được đào thải qua gan và thận. Các thuốc thân lipid sẽ giảm tốc độ thải trừ do có thể tích phân bố lớn hơn.
Chuyển hóa: Thay đổi enzym CYP450 ảnh hưởng đến chuyển hóa thuốc trong thời kỳ mang thai. Nồng độ các enzym CYP3A4 và CYP2D6 đều tăng, trong khi nồng độ CYP1A2 giảm. Các nghiên cứu cũng đã ghi nhận sự thay đổi của các enzym uridine 5'-diphosphat glucuronosyltransferase và N-acetyltransferase. Ngoài ra, tăng nồng độ estrogen và progesteron cũng làm thay đổi hoạt tính của các enzym gan, có thể làm tăng thải trừ một số thuốc nhưng lại gây tích lũy một số thuốc khác.
Thải trừ: Trong thời kỳ mang thai, thể tích huyết tương, cung lượng tim và mức lọc cầu thận của người mẹ tăng lên, có thể dẫn đến giảm nồng độ của các thuốc thải trừ qua thận. Nhìn chung, sự phơi nhiễm của cơ thể với thuốc trong thời kỳ mang thai giảm đi do tăng thải trừ thuốc ở cả dạng liên kết và không liên kết. Điều này có thể đem lại lợi ích trong việc giảm thiểu các biến cố bất lợi trong thai kỳ.
SỬ DỤNG THUỐC: AN TOÀN VÀ GÂY HẠI
Các nghiên cứu sử dụng thuốc trong thai kỳ thường đưa ra các kết quả có xu hướng “sai lệch chống lại giả thuyết không”, nghĩa là thuốc thường được cho rằng có nhiều khả năng gây dị tật thai hơn là không có tác dụng bất lợi trên thai nhi. Phụ nữ mang thai cũng thường hay báo cáo các kết quả bất lợi (như dị tật bẩm sinh) hơn là báo cáo trường hợp sinh ra trẻ khỏe mạnh. Y văn cũng cho thấy các nghiên cứu phát hiện thuốc không làm tăng nguy cơ biến cố bất lợi thường ít được công bố hoặc ít được truyền thông chú ý đến hơn. Dược sĩ nên lưu ý đến những hạn chế trên và cân nhắc cung cấp thông tin cho bệnh nhân về những hạn chế này. Các thuốc được trình bày trong bài viết này tập trung vào những bằng chứng mới nhất và các vấn đề phụ nữ có thể gặp trong thời kỳ mang thai mà dược sĩ có thể biết đến ít hơn so với các tình trạng phổ biến khác trong thai kỳ, như buồn nôn.
Thuốc kháng sinh
Điều trị nhiễm trùng đóng vai trò rất quan trọng đối với sự tăng trưởng và phát triển của thai nhi, giúp dự phòng lây nhiễm và đảm bảo sức khỏe người mẹ. Các nghiên cứu trước đây đã ghi nhận mối liên quan giữa dị tật bẩm sinh với việc sử dụng nitrofurantoin và sulfamid ở người mẹ trong thai kỳ. Nghiên cứu Quốc gia về Phòng ngừa Dị tật Bẩm sinh (National Birth Defects Prevention Study) là một nghiên cứu hồi cứu đánh giá việc sử dụng kháng sinh trong điều trị nhiễm trùng tiết niệu, so sánh giữa nitrofurantoin và sulfonamid với penicilin. Nghiên cứu này đã rà soát việc sử dụng thuốc từ thời điểm 1 tháng trước khi thụ thai đến tháng thứ 3 của thai kỳ. Các nghiên cứu viên đã phát hiện mối liên quan giữa nitrofurantoin và dị tật hở vòm miệng; trimethoprim-sulfamethoxazol và teo thực quản và thoát vị hoành bẩm sinh; cephalosporin và hẹp hậu môn trực tràng. Mặc dù phơi nhiễm với những kháng sinh này có thể làm tăng nguy cơ dị tật bẩm sinh, nhưng tỷ lệ ghi nhận là hiếm gặp. Vì vậy, cần cân nhắc giữa nguy cơ của việc sử dụng kháng sinh với nguy cơ nếu nhiễm khuẩn tiết niệu không được điều trị. Nhiễm khuẩn tiết niệu không phức tạp có liên quan đến hạn chế tăng trưởng của thai nhi trong tử cung và tăng nguy cơ sinh non. Năm 2011, Hội Sản Phụ khoa Hoa Kỳ (American College of Obstetrics and Gynecology - ACOG) đã đưa ra ý kiến có thể kê đơn các kháng sinh này trong 3 tháng đầu thai kỳ nếu việc này được xác định là cần thiết.
Thuốc chống đông
Thuyên tắc phổi là nguyên nhân hàng đầu gây tử vong ở người mẹ mang thai. Trong thai kỳ, nguy cơ thuyên tắc huyết khối tĩnh mạch (venous thromboembolism - VTE) tăng 5 lần. Hướng dẫn điều trị thuyên tắc huyết khối tĩnh mạch trong thời kỳ mang thai phần lớn bắt nguồn từ các hướng dẫn điều trị cho bệnh nhân không mang thai. Heparin khối lượng phân tử thấp là thuốc ưu tiên sử dụng để điều trị tình trạng này trong thời kỳ mang thai. Warfarin bị chống chỉ định do thuốc dễ dàng đi qua nhau thai và có liên quan đến tình trạng giảm sản xương mũi và bệnh đầu xương lấm chấm nếu được sử dụng trong 3 tháng đầu thai kỳ. Bên cạnh đó, trên một chuỗi ca đánh giá việc sử dụng wafarin trong 3 tháng giữa và 3 tháng cuối thai kỳ ở bệnh nhân có van tim cơ học đã chỉ ra mối liên quan giữa việc dùng warfarin với di chứng thần kinh (như co giật, chậm phát triển, giảm trương lực cơ). Hội Tim Hoa Kỳ (American Heart Association) và Trường môn Tim Hoa Kỳ (American College of Cardiology) cho phép sử dụng warfarin trong quý II và quý III của thai kỳ trong một số trường hợp nhất định.
Thuốc điều trị hen và viêm mũi dị ứng
Bệnh hen nặng, không kiểm soát được có liên quan đến tăng nguy cơ tiền sản giật, trẻ sơ sinh nhẹ cân, sinh non và thai chết lưu. Mối liên quan nhỏ giữa việc sử dụng thuốc điều trị hen và các dị tật bẩm sinh đã được phát hiện; tuy nhiên, việc ngừng hoặc giảm liều thuốc điều trị hen có thể dẫn đến tác hại đáng kể đối với sức khỏe người mẹ. Các nghiên cứu đề cập đến mối liên quan giữa việc sử dụng thuốc điều trị hen với dị tật bẩm sinh cũng khuyến cáo thận trọng trong việc diễn giải và áp dụng dữ liệu này vào thực hành lâm sàng do có nhiều yếu tố nhiễu trong nghiên cứu (như việc kiểm soát hen). Do việc kiểm soát hen thường thay đổi trong thai kỳ, cần đánh giá định kỳ hàng tháng các triệu chứng hen và chức năng phổi.
Salbutamol là thuốc chủ vận beta 2 tác dụng ngắn (SABA) được ưu tiên lựa chọn với nhiều dữ liệu an toàn trên người nhất. Một nghiên cứu thuần tập gần đây phát hiện mối liên quan giữa việc sử dụng SABA với loạn sản thận, nhưng nguy cơ này nên được đánh giá cẩn thận so với nguy cơ nếu ngừng sử dụng thuốc. Corticosteroid dạng hít (ICS) là thuốc điều trị dài hạn được ưu tiên sử dụng. Nhiều nghiên cứu cho thấy ICS không làm tăng nguy cơ trong giai đoạn chu sinh. Tuy nhiên, một số bằng chứng cho thấy mối quan hệ nhân quả tiềm tàng giữa việc sử dụng ICS liều cao với chứng hẹp hậu môn ở trẻ. Budesonid là ICS được ưu tiên sử dụng trong thai kỳ, với nhiều dữ liệu an toàn nhất. Tuy nhiên, các nghiên cứu không chỉ ra rằng các ICS khác không an toàn hoặc cần tránh sử dụng trong thai kỳ. Nên tránh sử dụng corticosteroid đường toàn thân, do có liên quan đến dị tật hở vòm miệng và tác dụng bất lợi trên thai kỳ như trẻ sơ sinh nhẹ cân, sinh non, hạn chế tăng trưởng thai nhi trong tử cung và tiền sản giật.
Cromolyn được coi là an toàn để sử dụng trong thai kỳ nhưng có ít hiệu quả hơn ICS. Ngoài ra, dữ liệu an toàn của các thuốc chủ vận beta 2 tác dụng dài (LABA) còn hạn chế, nhưng các thuốc này được kỳ vọng có tính an toàn tương tự salbutamol. Một nghiên cứu thuần tập đã cho thấy mối quan hệ giữa việc sử dụng ICS/LABA và các dị tật bẩm sinh nặng trên tim. Tất cả các nguy cơ tiềm tàng liên quan đến việc sử dụng các thuốc điều trị hen nên được cân nhắc, đồng thời cần lưu ý đến tác hại của bệnh hen, các yếu tố gây nhiễu tiềm tàng và nguy cơ nếu ngừng sử dụng thuốc điều trị hen.
Với viêm mũi dị ứng, ưu tiên sử dụng corticosteroid đường mũi. Loratadin và cetirizin là các thuốc kháng histamin thế hệ 2 được khuyến cáo sử dụng. Nhìn chung, thuốc kháng histamin an toàn, nhưng nhóm thuốc này cũng có một số nguy cơ nhất định. Tính an toàn trên thai nhi khi sử dụng thuốc kháng histamin trong thai kỳ đã được ghi nhận trong một số nghiên cứu và phân tích gộp, tuy nhiên thông tin về việc sử dụng thuốc kháng histamin thế hệ 2 được ghi nhận ít hơn. Nghiên cứu Quốc gia về Phòng ngừa Dị tật Bẩm sinh đã đánh giá việc sử dụng 14 thuốc kháng histamin ở người mẹ trong thai kỳ và 26 dị tật bẩm sinh trên thai nhi. Một vài mối liên quan đã được phát hiện, nhưng thường có mức độ yếu đến trung bình, không có ý nghĩa thống kê. Tuy nhiên, có thể cần đánh giá thêm về các mối liên quan này. Theo dữ liệu dịch tễ học trong hơn 40 năm, ít có bằng chứng về nguy cơ gây dị tật thai của thuốc kháng histamin thế hệ 1, vì vậy clorpheniramin là thuốc kháng histamin được lựa chọn trong thai kỳ dựa trên dữ liệu an toàn có sẵn. Thuốc chống sung huyết có liên quan đến các dị tật bẩm sinh và không nên dùng trong thai kỳ.
Thuốc chống động kinh
Các cơn co giật trong thời kỳ mang thai ở người mẹ làm tăng nguy cơ thiếu oxy máu ở thai nhi, chậm nhịp tim, thai chết lưu, tử vong chu sinh và suy giảm nhận thức. Tỷ lệ co giật không thay đổi trong phần lớn nhóm phụ nữ mang thai. Trước khi quyết định mang thai, nên chủ động thay đổi liệu pháp điều trị và sử dụng đơn trị liệu ở liều thấp nhất có hiệu quả.
Carbamazepin, lamotrigin, levetiracetam và phenytoin có nguy cơ gây dị tật thai nhi nghiêm trọng thấp nhất, nhưng các thuốc này vẫn có những mối liên quan nhất định với một số dị tật bẩm sinh. Việc sử dụng valproat có liên quan rõ ràng với sự kém phát triển nhận thức và tăng nguy cơ mắc bệnh tự kỷ hay rối loạn phổ tự kỷ. Phơi nhiễm với carbamazepin, lamotrigin, levetiracetam và phenytoin có nguy cơ trên nhận thức và hành vi thấp hơn so với valproat, mặc dù cần thu thập thêm dữ liệu. Borgelt và cộng sự đã mô tả tóm tắt các dị tật bẩm sinh và những hậu quả khác liên quan đến việc sử dụng thuốc chống động kinh. Phenobarbital gây quái thai khi sử dụng trong 3 tháng đầu thai kỳ. Oxcarbazepin có liên quan đến chậm phát triển, dị tật bẩm sinh và thai chết lưu. Topiramat có liên quan đến dị tật hở hàm ếch và lithi carbonat liên quan đến dị tật tim. Acid folic liều từ 4 đến 5 mg/ngày được khuyến cáo sử dụng trước khi thụ thai và tiếp tục dùng trong thai kỳ ở phụ nữ dùng thuốc chống động kinh, do nhiều thuốc chống động kinh làm giảm nồng độ acid folic và gây nguy cơ dị tật ống thần kinh.
Thuốc hướng tâm thần
Các tình trạng liên quan đến sức khỏe tâm thần của người mẹ nếu không được điều trị hoặc điều trị không đầy đủ có thể làm giảm mức độ chăm sóc thai nhi, thiếu hụt dinh dưỡng, tăng phơi nhiễm với các thuốc khác hoặc sản phẩm từ dược liệu, tăng sử dụng rượu và thuốc lá, giảm gắn kết mẹ - con và để lại kết cục không tốt trên thai nhi. Biện pháp điều trị tối ưu bao gồm đơn trị liệu với liều cao hơn và sử dụng các thuốc có ít chất chuyển hóa hơn, mức độ liên kết với protein cao hơn và có ít tương tác thuốc hơn.
Trầm cảm: Trầm cảm chu sinh có thể gây ra nhiều tác hại hơn so với trầm cảm xảy ra vào những thời điểm khác trong cuộc đời. Tình trạng này có thể dẫn đến giảm mức độ chăm sóc thai nhi, bỏ bê bản thân, lạm dụng thuốc và trẻ sơ sinh nhẹ cân. 68% phụ nữ ngừng thuốc chống trầm cảm trong thời kỳ mang thai bị tái phát bệnh. Năm 2006, FDA Hoa Kỳ đã đưa ra cảnh báo về các thuốc ức chế tái thu hồi serotonin (SSRI). Năm 2011, các cảnh báo này đã bị loại bỏ do các bằng chứng mâu thuẫn nhau liên quan đến các biến chứng khi sử dụng SSRI trong thai kỳ. SSRI và các thuốc chống trầm cảm ba vòng (TCA) không liên quan đến dị tật cấu trúc. Các triệu chứng của hội chứng cai xuất hiện thoáng qua ở trẻ sơ sinh (thở nhanh, hạ đường huyết, thân nhiệt không ổn định, dễ bị kích thích, khóc yếu hoặc không khóc được, co giật) đã được ghi nhận và có liên quan đến phơi nhiễm với SSRI được sử dụng vào cuối thai kỳ. Các triệu chứng này thường biến mất trong vòng 2 tuần sau khi sinh. Phơi nhiễm muộn với SSRI cũng có thể làm tăng nguy cơ tăng áp phổi ở trẻ sơ sinh. Các nghiên cứu về thuốc chống trầm cảm không điển hình (bupropion, mirtazapin, nefazodon) và thuốc ức chế tái thu hồi serotonin-norepinephrin (SNRI) không cho thấy sự gia tăng nguy cơ dị tật bẩm sinh; tuy nhiên, phơi nhiễm với SNRI vào cuối thai kỳ làm tăng nguy cơ hội chứng cai ở trẻ sơ sinh, tương tự như SSRI.
Trong khi các dị tật bẩm sinh là hiếm gặp, mối liên quan tiềm tàng giữa việc sử dụng thuốc chống trầm cảm trong thai kỳ và các vấn đề về hành vi đang được chú ý. Một nghiên cứu ở Quebec phát hiện việc sử dụng thuốc chống trầm cảm trong 3 tháng giữa và cuối thai kỳ, đặc biệt là các SSRI, có liên quan đến sự gia tăng đáng kể rối loạn phổ tự kỷ ở trẻ. ACOG đã xây dựng hướng dẫn chẩn đoán và điều trị trầm cảm ở giai đoạn chu sinh. Các hướng dẫn này nên được áp dụng trong việc quản lý sử dụng thuốc chống trầm cảm hoặc ra quyết định ngừng thuốc chống trầm cảm trong thai kỳ. Một nghiên cứu ở Na Uy trên các đối tượng anh chị em ruột cho thấy tình trạng lo âu khi trẻ 3 tuổi tăng lên ở trẻ có phơi nhiễm với thuốc chống trầm cảm trong tử cung so với các anh chị em không phơi nhiễm. Cần tiến hành thêm các nghiên cứu để tìm hiểu rõ hơn tác động lâu dài đối với sự phát triển của trẻ liên quan đến việc sử dụng thuốc chống trầm cảm trong thai kỳ.
Rối loạn lo âu: SSRI thường được sử dụng để điều trị rối loạn lo âu. Các thuốc khác được sử dụng để điều trị lo âu bao gồm buspiron và hydroxyzin. Dữ liệu cho thấy các thuốc này không liên quan đến các dị tật bẩm sinh. Nếu được sử dụng ngay trước khi sinh hoặc sử dụng thường xuyên gần ngày sinh, benzodiazepin có liên quan đến hội chứng nhược cơ bẩm sinh, với biểu hiện hạ thân nhiệt, ngủ lịm, khả năng hô hấp gắng sức kém và cho ăn khó khăn. Hội chứng cai ở trẻ sơ sinh khi người mẹ sử dụng benzodiazepin cũng đã được báo cáo, với các triệu chứng kéo dài lên đến 3 tháng sau khi sinh.
Rối loạn khí sắc: Việc kiểm soát sử dụng thuốc trên bệnh nhân rối loạn khí sắc gặp nhiều khó khăn do nhiều thuốc điều trị rối loạn này có liên quan đến các dị tật bẩm sinh và kết cục bất lợi ở giai đoạn chu sinh. Tuy nhiên, việc quản lý sử dụng thuốc trong thời kỳ mang thai đóng vai trò rất quan trọng. Nguy cơ tái phát là 86% khi ngừng thuốc so với 37% nếu tiếp tục sử dụng thuốc. Valproat, carbamazepin, lamotrigin và lithi carbonat đều có liên quan đến nguy cơ dị tật và/hoặc biến chứng ở giai đoạn chu sinh. Việc sử dụng valproat hoặc dùng đồng thời nhiều thuốc có nhiều bằng chứng về kết cục bất lợi trong phát triển thần kinh hơn so với các thuốc giúp ổn định khí sắc khác.
Thuốc giảm đau và điều trị thấp khớp
Việc sử dụng thuốc giảm đau không kê đơn trong thời kỳ mang thai diễn ra phổ biến. Nhìn chung, nên tránh dùng ibuprofen và các thuốc chống viêm không steroid (NSAID) trong thai kỳ. Có nhiều nghiên cứu cho thấy sự gia tăng tỷ lệ dị tật bẩm sinh (như bệnh sổ tạng bẩm sinh) mặc dù các bằng chứng thường không thống nhất với nhau. Cần tránh dùng NSAID trong 3 tháng cuối thai kỳ do nguy cơ đóng ống động mạch sớm. Paracetamol là thuốc được lựa chọn do có tính an toàn cao hơn so với NSAID. Bằng chứng gần đây cho thấy mối liên quan giữa paracetamol và chẩn đoán tăng động ở trẻ em, sử dụng các thuốc điều trị rối loạn tăng động giảm chú ý (ADHD) và các hành vi giống ADHD.
Mối liên quan tiềm tàng giữa việc sử dụng paracetamol và rối loạn phổ tự kỷ đã được phát hiện, nhưng chỉ khi đi kèm với chẩn đoán tăng động. Sau khi kiểm soát các yếu tố nhiễu, không có mối liên quan nào được chỉ ra giữa việc sử dụng paracetamol trong thời kỳ mang thai và chỉ số IQ ở trẻ 4 tuổi. Nguy cơ có thể phụ thuộc liều, mặc dù chưa xác định được mức liều an toàn tối đa. Tần suất sử dụng thường xuyên cũng có thể có liên quan. Mối liên quan nằm ở chính đặc tính của thuốc, chứ không phải quá trình viêm; tuy nhiên, sốt trong thai kỳ có thể dẫn đến các kết cục bất lợi trong thời kỳ mang thai. Do mối quan hệ nhân quả giữa việc sử dụng paracetamol và các vấn đề về phát triển thần kinh còn chưa chắc chắn, không nên tránh dùng cũng như không nên khuyên bệnh nhân không sử dụng thuốc này trong trường hợp có chỉ định rõ ràng. Tuy nhiên, bệnh nhân cũng nên nhận thức được rằng có thể có mối liên quan giữa việc sử dụng paracetamol trong thai kỳ và các tình trạng nêu trên, và nên hạn chế sử dụng thuốc nếu có thể.
Liên đoàn Chống Thấp khớp châu Âu (European League Against Rheumatism) đã xây dựng hướng dẫn điều trị liên quan đến việc sử dụng thuốc chống thấp khớp ở giai đoạn trước và trong khi mang thai. Trong đó, nhiều thuốc có thể gây ra các kết cục bất lợi trong thai kỳ, nhưng quá trình mang thai thường dẫn đến kiểm soát bệnh lý khó khăn hơn. Cần tư vấn cho tất cả các phụ nữ trong độ tuổi sinh sản có dùng thuốc chống thấp khớp về việc thực hiện kế hoạch hóa gia đình. Điều chỉnh phác đồ điều trị trước khi mang thai là biện pháp tối ưu. Cần ngừng sử dụng methotrexat, mycophenolat mofetil và cyclophosphamid trước khi mang thai, do các thuốc này có thể gây quái thai. NSAID có thể được sử dụng trong 3 tháng đầu và 3 tháng giữa thai kỳ để kiểm soát triệu chứng bệnh trong trường hợp cần thiết.
Thuốc điều trị rối loạn tuyến giáp
Suy giáp không được điều trị làm tăng nguy cơ trẻ sơ sinh nhẹ cân và suy giảm phát triển thần kinh ở thai nhi. Vì vậy, người mẹ nên sử dụng liệu pháp thay thế hormon với levothyroxin. Liều khởi đầu của levothyroxin là 1 đến 2 microgam/kg cân nặng mỗi ngày (~100 microgam), hiệu chỉnh theo nồng độ hormon kích thích tuyến giáp (TSH) được tiến hành xét nghiệm mỗi 4 đến 6 tuần. Nồng độ TSH mục tiêu thay đổi trong các quý của thai kỳ: 0,1 đến 2,5 mIU/L trong 3 tháng đầu; 0,2 đến 3,0 mIU/L trong 3 tháng giữa; và 0,3 đến 3,0 mIU/L trong 3 tháng cuối thai kỳ. Phụ nữ sử dụng levothyroxin trước khi mang thai có thể cần dùng liều cao hơn do tăng nồng độ estrogen.
Cường giáp trong thai kỳ có liên quan đến tình trạng trẻ sơ sinh nhẹ cân, sinh rất non, tăng tỷ lệ tử vong ở trẻ sơ sinh; nhưng không tăng nguy cơ dị tật bẩm sinh. Ưu tiên sử dụng propylthiouracil để điều trị trong 3 tháng đầu thai kỳ do nguy cơ dị tật bẩm sinh liên quan đến thuốc này thấp hơn so với methimazol. Do nguy cơ gây độc gan của propylthiouracil, nên chuyển sang dùng methimazol trong 3 tháng giữa thai kỳ. Cần theo dõi nồng độ T4 tự do và TSH mỗi 2 đến 6 tuần, và điều chỉnh liệu pháp điều trị để duy trì nồng độ T4 tự do bằng hoặc cao hơn một chút so với giới hạn bình thường để giảm thiểu nguy cơ suy giáp trên thai nhi hoặc trẻ sơ sinh.
Thuốc điều trị đái tháo đường
Đái tháo đường không được kiểm soát có thể làm tăng nguy cơ sẩy thai tự phát, dị tật thai nhi, tiền sản giật, thai to bất thường, hạ đường huyết ở trẻ sơ sinh và tăng bilirubin máu. Insulin là lựa chọn điều trị ưu tiên để kiểm soát đái tháo đường typ 1 và typ 2 vốn có ở phụ nữ vì thuốc này không qua được nhau thai.
Các liệu pháp chính được áp dụng đối với bệnh đái tháo đường thai kỳ bao gồm liệu pháp dinh dưỡng, hoạt động thể chất và quản lý cân nặng. Thuốc có thể được bắt đầu sử dụng nếu không đạt được mục tiêu đường huyết với những thay đổi chế độ sinh hoạt đơn thuần. Insulin là lựa chọn đầu tay được khuyến cáo, nhưng metformin và glyburid cũng có thể được sử dụng. Mặc dù có dữ liệu ủng hộ hiệu quả và an toàn của metformin và glyburid trong thai kỳ, cả hai thuốc này đều qua được hàng rào nhau thai và còn thiếu dữ liệu an toàn dài hạn liên quan. Các nghiên cứu cho thấy tỷ lệ metformin có thể qua hàng rào nhau thai cao hơn glyburid, nhưng glyburid có nguy cơ gây hạ đường huyết ở trẻ sơ sinh và thai to bất thường cao hơn metformin và insulin.
Lợi ích của metformin so với insulin bao gồm nguy cơ hạ đường huyết sơ sinh và tăng cân ở người mẹ thấp hơn. Khi sử dụng thuốc điều trị đái tháo đường đường uống, bao gồm metformin và glyburid, một số phụ nữ có thể không đạt được mức đường huyết mục tiêu, dẫn đến cần sử dụng insulin.
Thuốc điều trị tăng huyết áp
Tăng huyết áp mạn tính và tăng huyết áp thai kỳ có thể làm tăng nguy cơ hạn chế tăng trưởng thai nhi, thiếu nước ối, rau bong non, sinh non và thai chết lưu. Một nghiên cứu thuần tập cho thấy phụ nữ tăng huyết áp mạn tính có nguy cơ dị tật tim bẩm sinh tăng lên, nhưng nguy cơ này xuất hiện ở cả nhóm phụ nữ được điều trị và không được điều trị. Do đó, tăng huyết áp có thể là yếu tố dẫn tới tình trạng này, chứ không phải thuốc điều trị tăng huyết áp. Thuốc điều trị tăng huyết áp được khuyến cáo sử dụng cho phụ nữ có tăng huyết áp mạn tính có chỉ số huyết áp liên tục >160/105 mmHg và phụ nữ bị tăng huyết áp nặng >160/110 mmHg và trong trường hợp tiền sản giật. Các lựa chọn điều trị được khuyến cáo bao gồm labetalol, nifedipin giải phóng kéo dài và methyldopa. Mặc dù dữ liệu an toàn về việc sử dụng các thuốc này trong thai kỳ đã được thiết lập, để có lựa chọn điều trị phù hợp nhất cho bệnh nhân, cần cân nhắc đến các tác dụng không mong muốn, chống chỉ định và chi phí điều trị. Sau khi khởi đầu điều trị, nên hiệu chỉnh liều dùng của thuốc để đạt được mục tiêu huyết áp tâm thu từ 120 đến 160 mmHg và huyết áp tâm trương từ 80 đến 105 mmHg.
TƯ VẤN SỬ DỤNG THUỐC
Y văn cho thấy phụ nữ mang thai thường sử dụng thuốc khi chưa có hiểu biết đầy đủ. Điều này có thể có tác động đáng kể đến sức khỏe người mẹ và thai nhi. Một cuộc khảo sát trên bệnh nhân mang thai đã chỉ ra rằng bệnh nhân nắm được tình trạng bệnh lý của mình, nhưng chỉ có dưới 50% bệnh nhân nhận thức được các tác dụng không mong muốn có thể xảy ra liên quan đến thuốc mà bệnh nhân sử dụng. Dược sĩ nên tư vấn cho tất cả phụ nữ trong độ tuổi sinh sản (bất kể tình trạng hoạt động tình dục, thiên hướng tình dục hoặc ý định mang thai) về nguy cơ gây quái thai tiềm tàng (bảng 2). Theo một nghiên cứu, bệnh nhân có mong muốn tìm hiểu tất cả những hậu quả tiềm tàng trên thai nhi liên quan đến việc sử dụng thuốc điều trị các bệnh mạn tính và có đủ thời gian để trao đổi với cán bộ y tế về những nguy cơ này tại một không gian riêng tư. Bệnh nhân cũng có cảm nhận rằng thông tin được cung cấp trước đây còn chưa đầy đủ.

Nhìn chung, hiện còn thiếu thông tin liên quan đến những hậu quả dài hạn của việc sử dụng thuốc trong thai kỳ cũng như nguy cơ ngoài giai đoạn chu sinh. Thông tin về hậu quả gây quái thai tập trung chủ yếu vào những thay đổi về thể chất mà ít chú ý hơn đến thay đổi chức năng (như phát triển thần kinh, chức năng chuyển hóa) vì những thay đổi chức năng này có thể không rõ ràng khi sinh. Hơn nữa, việc thiết lập cơ sở dữ liệu đáng tin cậy là một thách thức vì các thiếu sót trong thiết kế nghiên cứu, mất thông tin theo dõi bệnh nhân, quyền truy cập dữ liệu và khó khăn trong việc hợp nhất dữ liệu từ các cơ sở dữ liệu khác nhau. Dược sĩ nên thông báo cho bệnh nhân trong trường hợp thuốc được bệnh nhân sử dụng nằm ngoài chỉ định được phê duyệt (off-label) trong thai kỳ. Điều này có thể áp dụng cho hầu hết các thuốc do thiếu các bằng chứng từ các thử nghiệm lâm sàng hoặc nghiên cứu giám sát sau khi thuốc được lưu hành trên thị trường. Việc tiến hành nghiên cứu trong lĩnh vực này rất khó khăn vì bệnh nhân mang thai là nhóm đối tượng dễ bị tổn thương. Tuy nhiên, dược sĩ nên tư vấn cho bệnh nhân về những thông tin có sẵn được nhấn mạnh trong bảng 2. Do phụ nữ mang thai có thể mắc bệnh và phụ nữ mắc bệnh có thể mang thai, nên việc sử dụng thuốc cũng như tính cần thiết phải sử dụng thuốc trong thời kỳ mang thai sẽ trở nên phổ biến hơn.
KẾT LUẬN
Trước bối cảnh tỷ lệ các bệnh mạn tính cũng như độ tuổi mang thai hiện đang có xu hướng thay đổi, dược sĩ cần trang bị đầy đủ kiến thức để có thể đánh giá tính an toàn của việc sử dụng thuốc trong thai kỳ. Việc đưa ra các lời khuyên tối ưu về việc sử dụng thuốc còn gặp khó khăn do chưa có đầy đủ dữ liệu. Dược sĩ cần đánh giá nguy cơ tiềm tàng khi sử dụng thuốc so với kết cục bất lợi về sức khỏe nếu bệnh lý không được điều trị ở người mẹ.

